Come gestire, nell’immediato e nel lungo periodo, le fratture patologiche e il dolore?
MAMog, per tutti i pazienti con osteoporosi, apre una nuova serie di interviste dedicata agli specialisti della gestione delle fratture da fragilità. L’osteoporosi gravidica ha come suo momento centrale la frattura. E’ la frattura che causa il dolore, che rende la donna disabile, che toglie alla madre la possibilità di avere cura di se stessa e del proprio bambino. La paziente con osteoporosi gravidica, più che la sua osteoporosi, teme con orrore il rischio di fratturarsi ancora.
Iniziamo il nostro ciclo di interviste col Dr. Salvatore Minnella, Medico Fisiatra specialista in patologia vertebrale, Direttore Scientifico e CEO di EBaSMMAI (Evidence Based Slow Musculoskeletal Medicine Approach Institute) e membro della Federazione Medico-Sportiva Italiana dal 2008.

Dr. Minnella, chi è il fisiatra? E che differenza c’è tra fisiatra, fisioterapista e ortopedico?
Il fisiatra è un Medico Chirurgo, specializzato in medicina fisica e riabilitativa, che lavora nell’ambito specifico della riabilitazione, ossia la restitutio ad integrum (ossia il rispristino integrale) dei sistemi neuro-motori del paziente all’interno di parametri fisiologici o para-fisiologici, qualunque sia la sua problematica e la sua condizione iniziale. Ci sono diversi ambiti della riabilitazione: quello neurologico, quello muscolo-scheletrico, che è poi il mio ambito specifico, l’ambito respiratorio, cardiologico, oncologico. Nel loro percorso, le pazienti con osteoporosi gravidica avranno il supporto del fisiatra specializzato nell’ambito muscolo-scheletrico, meglio se esperto in patologia vertebrale.
Fisiatra e fisioterapista sono figure diverse che collaborano in team. Il fisiatra è il medico che progetta in toto il piano riabilitativo, identificando gli obiettivi della riabilitazione e trasmettendoli al fisioterapista; il fisioterapista coadiuva il fisiatra nel mettere a punto l’elaborazione concreta di questo piano di riabilitazione, ne comprende il linguaggio e gli obiettivi, insieme al fisiatra li traduce in esercizi adeguati agli obiettivi da raggiungere ed è la figura che affianca il paziente step by step durante il percorso riabilitativo.
L’ortopedico, invece, in genere è il medico che interviene qualora non basti un approccio conservativo, ma serva un intervento chirurgico. È l’ortopedico il chirurgo che interverrà sulla schiena della paziente con osteoporosi gravidica. Una figura alternativa all’ortopedico è quella del neurochirurgo: a seconda del tipo di problematica vertebrale e di intervento necessario, sarà o il neurochirurgo o l’ortopedico chirurgo vertebrale a fare l’intervento chirurgico.
La frattura vertebrale altera la biomeccanica della colonna: la riabilitazione funzionale studia a fondo e globalmente la nuova biomeccanica, corregge i deficit e insegna alla paziente come “guidare” la sua nuova schiena.
Dr. Salvatore Minnella
La paziente nel suo percorso incontrerà il fisiatra in ogni caso: sia che basti un approccio conservativo, sia che serva un intervento chirurgico. Nel primo caso, il compito del fisiatra sarà quello di insegnare alla paziente a “guidare” la biomeccanica della sua “nuova” schiena. Qualora invece la chirurgia sia ritenuta indispensabile, il fisiatra interverrà dopo il chirurgo per garantire un’adeguata riabilitazione post-intervento. L’obiettivo del fisiatra sarà quello di portare la paziente alla condizione più equilibrata possibile dopo gli eventi traumatici causati dall’osteoporosi gravidica.
Cosa può fare il fisiatra per chi ha subito fratture vertebrali da fragilità?
Può fare molto dal punto di vista riabilitativo, perché può condurre il paziente a una gestione della colonna vertebrale che sia il più corretta possibile nell’ambito biomeccanico – ossia del funzionamento meccanico della colonna vertebrale. E’ probabile che un paziente che ha avuto una frattura vertebrale non avesse o non avesse sufficientemente una buona biomeccanica della colonna già prima della frattura, perché è proprio questa fragilità funzionale e strutturale globale a esporlo maggiormente al rischio fratturativo cui già lo espone la fragilità del tessuto osseo osteoporotico.
Una meccanica non ottimale del movimento è abbastanza comune e normale: ma la macchina meravigliosa che è il nostro corpo sa come compensare eventuali disequilibri strutturali. Tuttavia, se improvvisamente accade qualcosa che rompe quell’equilibrio di compensazioni, come ad esempio un’osteoporosi massiva quale è l’osteoporosi gravidica, ecco che il sistema di compensazioni si incrina e può accadere una frattura da fragilità. Come può infatti esserci una frattura in assenza di traumi ma col semplice, normale movimento, come è tipico delle fratture patologiche da fragilità? Proprio perché quel movimento è compiuto con una biomeccanica alterata e dunque non funzionale.
Crolli vertebrali, cedimenti, avvallamenti, cuneizzazione: tanti nomi per indicare sempre e comunque una frattura vertebrale.
Dr. Salvatore Minnella
In caso di osteoporosi, quindi, è assolutamente necessario apprendere una corretta gestione della biomeccanica del movimento proprio per ridimensionare il rischio di fratturarsi. Tanto più se una frattura è già avvenuta: primo, perché o il paziente impara a gestire la propria colonna, o non la metterà mai del tutto in sicurezza col rischio concreto di avere fratture recidive. Poi, perché in seguito ai crolli vertebrali multipli l’assetto della colonna cambia. Bisogna quindi imparare a gestire tale colonna, con quelle specifiche fratture.
Si può guarire dai danni delle fratture vertebrali?
Dalle fratture vertebrali da fragilità non è facile tornare indietro strutturalmente, perché una vertebra crollata tende a restare una vertebra deformata. Inoltre, una frattura vertebrale non altera solo la vertebra colpita, ma il funzionamento meccanico della colonna tutta. Quindi non basta più insegnare al paziente a usare la propria colonna in modo funzionale, ossia correlato alla sua naturale biomeccanica, ma bisogna insegnargli a gestire la propria colonna al netto delle deformità ormai acquisite.
Si possono recuperare le cuneizzazioni delle vertebre? La risposta è: non sempre. Ma, misurando in modo attento la morfologia della vertebra dopo il crollo, vertebra per vertebra, e comprendendo in questo modo come ogni frattura (siamo in genere di fronte a fratture multiple) ha alterato la biomeccanica e dunque il nuovo equilibrio complessivo del funzionamento della colonna, si possono individuare con esattezza millimetrica le azioni utili a una piena riabilitazione funzionale della paziente.
Quindi, in un certo senso, si può guarire dalla disabilità del movimento. Il più delle volte non ristabilendo una struttura vertebrale normale, ma cambiando il modo di controllare la propria colonna, insegnando quindi al paziente come recuperare la fisiologia biomeccanica del movimento segmento per segmento del rachide.
Il fisiatra con l’esercizio specifico insegna al paziente appunto questo, ossia come guidare la colonna vertebrale in direzione utile a ridurre il sovraccarico conseguente ai danni da fratture, ossia come riequilibrare il carico della colonna.
Certo, per fare questo è necessario uno studio certosino, “chirurgico” potremmo dire – ma senza bisogno della chirurgia – della condizione pre-riabilitativa del paziente. Io lo definisco planning pre-riabilitativo, mutuando un termine dalla prassi chirurgica. Solo approntando tale planning pre-riabilitativo, possiamo poi eseguire il piano riabilitativo vero e proprio, fatto di esercizi che il fisioterapista imposterà per tradurre le nostre indicazioni specifiche. I risultati che si raggiungono in questo modo sono sensibilmente superiori a quanto di meglio si può fare con una generica riabilitazione funzionale. Di conseguenza, con questo percorso diagnostico-terapeutico si può fare molto nella risoluzione dei deficit funzionali e nella gestione del dolore cronico.
Sì, si può guarire dalla disabilità del movimento e del dolore. Cambiando il modo di controllare la propria colonna.
Dr. Salvatore Minnella
Con quali mezzi si può studiare bene la colonna?
Per capire come funziona una colonna vertebrale, sia essa “sana” o si discosti dalla “normalita” della popolazione generale, servono una preparazione adeguata, uno studio approfondito della biomeccanica della colonna, esami diagnostici precisi:
- una radiografia in carico, intera, in due proiezioni, frontale e laterale, comprese le teste femorali, come si fa normalmente coi bambini – e che invece purtroppo non si fa nei pazienti adulti, tendenzialmente preferendo le radiografie segmento per segmento. Per capire l’equilibrio globale della colonna serve infatti una visione d’insieme: solo così è possibileindividuare con precisione dove serve equilibrare e dunque agire in modo selettivo. (Naturalmente, è un esame possibile se le condizioni cliniche della paziente lo permettono, NdR)
- Una risonanza magnetica è invece necessaria per un’adeguata datazione delle fratture, per capire se sono recenti o se si tratta di danni ormai consolidati.
- Una tac serve per studiare ancora meglio la componente ossea del singolo elemento danneggiato e può essere indispensabile per una valutazione tridimensionale della vertebra approfondita, ad esempio se si prende in considerazione un approccio non conservativo.
Va da sé che per porre una diagnosi corretta non basta l’imaging, neppure quello più adeguato, ma questo deve essere sempre preceduto da una visita specialistica. Il problema della radiografia standard è che, essendo segmentaria, non può rendere visibile il disequilibrio globale, ma darà sempre e solo una visione parziale.
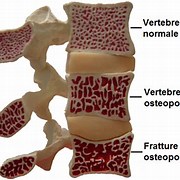
Abbiamo parlato talvolta di crolli, altre di fratture vertebrali, altre ancora di avvallamenti e cuneizzazioni: qual è la differenza?
Tutti questi nomi indicano semplicemente la presenza di una frattura vertebrale e ne descrivono la morfologia, cioè la forma, ossia i diversi modi in cui questa frattura si manifesta sul corpo vertebrale. Ad esempio, avvallamento significa una riduzione in altezza del corpo vertebrale, cuneizzazione indica un cedimento della parte anteriore dello stesso corpo della vertebra; si può avere inoltre un cedimento da compressione del copro vertebrale; l’espressione frattura da scoppio, infine, molto complessa, indicava invece la parcellizzazione della vertebra, con i frammenti del corpo vertebrale dislocati tra loro.
La classificazione delle fratture vertebrali è un mare magnum. Oggi si è imposto il sistema di classificazione della AO Spyne, il più preciso e ormai lo standard di riferimento internazionale. La classificazione parte dalla causa:
- le fratture ad alto impatto, generalmente da trauma. Sono la maggioranza;
- le fratture a basso impatto, in genere patologiche, osteoporotiche o neoplastiche.
Distingue poi tre tipi in base al grado di gravità:
- A. stabili
- B. instabili
- C. dislocate
L’intervento chirurgico generalmente non serve nelle fratture di tipo A. ed è necessario invece in quelle di tipo B. e C.
Intervento chirurgico, sì o no?
C’è sempre indicazione a una valutazione chirurgica se si ha il sospetto che la frattura possa causare delle complicanze a livello del midollo spinale. In genere, questo accade se le fratture sono instabili, ossia generalmente nel caso di fratture di tipo B. e soprattutto C. Oppure, e questo può valere anche per le fratture patologiche, se c’è un interessamento importante della componente posteriore (detto muro posteriore) del corpo vertebrale: per capirci, la faccia della vertebra che guarda verso il midollo spinale. Se c’è il sospetto che la frattura possa mandare in sofferenza il midollo, può non bastare un approccio conservativo.
Non c’è solo la fragilità ossea, ma anche quella funzionale: a esporre un paziente al rischio fratturativo concorre una non ottimale biomeccanica della colonna. Ma la si può correggere.
Dr. Salvatore Minnella
Ad intervenire sulla paziente sarà il chirurgo vertebrale: un neurochirurgo, se si tratta di chirurgia minore, un ortopedico specialista nella chirurgia vertebrale se l’intervento deve prendere in considerazione ampi segmenti della colonna. Ogni singolo caso va valutato comunque dallo Specialista in Patologia Vertebrale, senza escludere a priori la necessità di un intervento chirurgico o conservativo.
Corsetto, svezzamento, fisioterapia… Come si gestisce la paziente con osteoporosi gravidica?
La paziente con osteoporosi gravidica viene gestita in team col collega endocrinologo, che cura il problema metabolico dell’osteoporosi parallelamente alla gestione delle fratture e alla riabilitazione funzionale. Anche se purtroppo un protocollo terapeutico clinico dell’osteoporosi gravidica non è stato messo a punto, invece c’è un protocollo per il trattamento conservativo delle fratture vertebrali e delle loro conseguenze.
Nel caso di una donna con osteoporosi gravidica, il primo step è fare la diagnosi con tempestività. Poi, si andrà a valutare e riequilibrare la colonna con l’adozione di un corsetto: il busto C35 è lo standard utilizzato, ma meglio ancora è un corsetto su misura, modellato sulla paziente in relazione selettiva alla zona da correggere. Il su misura dà una correzione massima dei deficit e del disequilibrio globale con dunque soddisfazioni clinico-terapeutiche nettamente superiori rispetto al C35, anche se è decisamente più impegnativo in termini di costi e di gestione, sia da parte medica, sia per il paziente, che per i primi due mesi dovrà indossare il corsetto a tempo pieno.
Sarebbe interessante determinare una volta per tutte quale dei due corsetti è più efficace con uno studio clinico ad hoc: se si rilevasse una differenza significativa secondo evidenza, la speranza è che allora possa essere finalmente possibile un altro tipo di standard di cura per i pazienti adulti con postumi di frattura vertebrale. Perché lo Stato sarebbe allora tenuto a finanziare il costo del su misura anche ai pazienti adulti con postumi di frattura vertebrale.
Nel mio caso, seguendo un protocollo clinico ben consolidato, prescrivo l’uso a tempo pieno del corsetto su misura per due mesi, anche di notte perché la paziente deve essere protetta h24. Bisogna poi iniziare il prima possibile la riabilitazione, compatibilmente con le condizioni di salute della paziente, già dopo 48 ore dalla frattura e quindi sì, ovviamente quando ancora si indossa il corsetto: il paziente va rimesso in carico il prima possibile, compatibilmente con le sue condizioni, mentre invece la pratica di tenere a lungo a letto il paziente con fratture vertebrali va contro a tutta l’evidenza riabilitativa della patologia vertebrale.
Non vi saranno danni muscolari di alcun tipo se all’ortesi si sarà sempre affiancato l’esercizio specifico. E il paziente con fratture vertebrali va rimesso in carico il prima possibile: la pratica di tenerlo a lungo a letto va contro tutta l’evidenza riabilitativa.
Dr. Salvatore Minnella
Lo svezzamento dal busto deve essere graduale e seguito con cura. A meno di recidive, ma si tratta di eventualità rare, non c’è la necessità di tornare a indossare il busto una volta dismesso. Sarebbe un po’ come continuare a voler fare scuola guida quando si è già presa la patente. Generalmente si riduce l’uso del corsetto di 4-6 ore al mese, e in pochi mesi il corsetto può venire dimenticato. Non vi saranno danni muscolari di alcun tipo se all’ortesi si sarà sempre affiancato l’esercizio specifico definito nel planning pre-riabilitativo.
Qual è la causa del dolore cronico?
Il dolore, quando cronicizza, è come una spia sempre accesa: con un accorto approccio fisiatrico, possiamo spegnerla.

Le fratture vertebrali multiple da fragilità, tipiche dell’osteoporosi gravidica, andranno ad alterare la meccanica della colonna. Quindi, se la paziente non sa come gestire quella colonna andando in correzione con l’esercizio il più mirato possibile nei segmenti vertebrali interessati, quella paziente continuerà a produrre dei movimenti e delle posizioni statiche che la portano in sovraccarico, generando dolore che poi cronicizza.
Il dolore che si avverte a distanza di tempo da una frattura vertebrale, naturalmente una volta controllato il dolore della frattura in fase acuta, ha un’origine meccanica: non è solo muscolare né solo osseo, ma appunto è legato alla meccanica del movimento e della statica vertebrale. Le fratture comportano un importante disequilibrio del carico della colonna vertebrale; la colonna, poi, non riuscendo più a caricare correttamente e non avendo ancora una funzionalità muscolare specifica allenata a supportarla nella direzione il più corretta possibile per attenuare quelle fratture, va letteralmente in stress perché non riesce a sostenere neppure il proprio peso contro gravità.
La causa del dolore che perdura è dunque questa: dall’enorme quadro di sovraccarico biomeccanico volto a dare una minima tenuta contro gravità della colonna vertebrale, si innesca il quadro del dolore, che cronicizza se non si instaurano nuove strategie di gestione del movimento e della statica stessa.
Il muscolo è uno stupido effettore. Se lo istruisci adeguatamente, impara a muoversi secondo le indicazioni utili alla nuova biomeccanica della colonna. Per questo la riabilitazione funzionale deve essere anche neuro-cognitiva.
Dr. Salvatore Minnella
Ecco perché, per essere davvero efficace, la riabilitazione funzionale non è mai solo muscolare, ma anche e soprattutto neuro-cognitiva: solo così posso agire in modo definitivo sulla biomeccanica vertebrale. Il muscolo è uno stupido effettore: se lo guidi bene, farà ciò che gli si comanda. Attraverso questo percorso di riabilitazione funzionale-neuro-cognitiva, la spia del dolore si spegne.
Inoltre, questo approccio può dare benefici importanti anche nella gestione del dolore in acuto, quindi quando l’evento fratturativo è appena accaduto. La flessione va assolutamente evitata inizialmente, ma a parte ciò l’esercizio specifico, mirato e assolutamente commisurato alla situazione, dopo le prime 48 ore dalla frattura può davvero coadiuvare la terapia del dolore, riducendo gradualmente la quantità di farmaci antidolorifici assunti dalla paziente.
Bisogna fare riabilitazione funzionale per tutta la vita, o prima o poi si può tornare ad una vita normale?
Assolutamente si può, anzi, si deve tornare a una vita normale, e proprio questo deve essere l’obiettivo primario del fisiatra. Emanciparsi dalla riabilitazione funzionale mediata dal terapista sarà necessario, imparando a gestire sempre di più in modo autonomo la capacità di autocorreggere la propria colonna. Ecco che, però, per non perdere le acquisizioni neuro-cognitive e biomeccaniche della riabilitazione funzionale serve una cosa soprattutto: non smettere mai di fare attività fisica.
La letteratura dimostra lo schiacciante beneficio che porta l’attività fisica, costante, di base, che piaccia alla paziente, anche sulle linee di carico di tutto il nostro sistema muscolo-scheletrico (colonna dunque compresa). Anche se apparentemente può sembrare un rischio per le pregresse fratture o la condizione di osteoporosi: l’evidenza ci dice che non solo l’attività fisica protegge dal rischio fratturativo, ma ha effetti protettivi anche sulla condizione clinica di osteoporosi. Infine vi è il fattore della dieta adeguata: è noto per esempio il danno che le diete ipersodiche portano al metabolismo osseo.



